Популярные статьи
- Государственно-частное партнерство: теория и практика
- Международный форум по Партнерству Северного измерения в сфере культуры
- Мировой финансовый кризис и его влияние на Россию
- Совершенствование оценки эффективности инвестиций
- Качество и уровень жизни населения
- Фактор времени при оценке эффективности инвестиционных проектов
- Вопросы оценки видов социального эффекта при реализации инвестиционных проектов
- Государственная собственность в российской экономике - Масштаб и распределение по секторам
- Кластерный подход в стратегии инновационного развития зарубежных стран
- Перспективы социально-экономического развития России
- Теория экономических механизмов
- Особенности нового этапа инновационного развития России
- Экономический кризис в России: экспертный взгляд
- Налоговые риски
Популярные курсовые
- Учет нематериальных активов
- Потребительское кредитование
- Бухгалтерский учет - Курсовые работы
- Финансы, бухгалтерия, аудит - курсовые и дипломные работы
- Денежная система и денежный рынок
- Долгосрочное планирование на предприятии
- Диагностика кризисного состояния предприятия
- Интеграционные процессы в современном мире
- Доходы организации: их виды и классификация
- Кредитная система: место и роль в ней ЦБ и коммерческих банков
- Международные рынки капиталов
- Многофакторный анализ производительности труда
- Непрерывный трудовой стаж
- Виды и формы собственности и трансформация отношений собственности в России
- Анализ финансово-хозяйственной деятельности
Навигация по сайту
Как усовершенствовать нацпроекты в сфере здравоохранения и демографии после коронавируса? |
|
И. А. Авксентьев Указом Президента РФ № 2041 определена траектория развития России до 2024 г. Для достижения поставленных целей и решения задач в 2018 г. были разработаны и утверждены национальные проекты, основные характеристики которых определены указом. Действие всех национальных проектов рассчитано на полных шесть лет: с 2019 по 2024 г. включительно. Однако распространение новой коронавирусной инфекции SARS-CoV-2 и вызванное им торможение глобальной экономики, включая российскую, может потребовать внесения изменений в национальные проекты. В ходе таких изменений в них могут быть добавлены новые, ранее не предусмотренные меры. В некоторых случаях, наоборот, может иметь смысл отложить ранее запланированные мероприятия, если есть другие способы достижения национальных целей или решения задач, поставленных в Указе № 204. С учетом глобального влияния распространения коронавирусной инфекции на большинство отраслей экономики ревизии могут быть подвергнуты все национальные проекты, включая профильный национальный проект «Здравоохранение» и смежный национальный проект «Демография». Мы предлагаем следующие направления их развития:
Совершенствование подходов к проведению противоэпидемических мероприятийНесмотря на значительные достижения в области сдерживания эпидемии в России, нашей стране пришлось ввести жесткие ограничения на контакты между гражданами, включая объявление нерабочих дней с 30 марта по 12 мая 2020 г. Похожие меры использовались и используются в большом числе стран, однако есть ряд государств, в которых эффективный контроль над эпидемией удалось наладить без таких ограничений. Для совершенствования противоэпидемической политики в нашей стране в будущем имеет смысл перенять часть накопленного в таких странах опыта. Одним из лучших примеров среди стран, которым удалось эффективно противостоять эпидемии, стала Южная Корея. К моменту завершения основной волны эпидемии в стране насчитывалось порядка 8 тыс. случаев заболевания (на момент написания работы — И тыс. случаев), из которых не менее 4,5 тыс. связано со вспышкой внутри одной из христианских сект страны, своевременно расследовать которую не удалось из-за отрицания членами секты заболеваний2. При этом в Южной Корее почти не применялись карантинные меры, за исключением регионов с наиболее высоким числом случаев заболевания. Даже на территориях, объявленных зоной национального бедствия, ограничения на общественную активность и экономическую деятельность были существенно мягче, чем в большинстве западных стран. Практически единственной обязательной мерой социального дистанцирования, утвержденной в масштабах страны, стало временное закрытие школ всех уровней. Обязательный карантин для всех категорий въезжающих в страну был введен только в начале апреля, когда доля ввозных случаев превысила треть всех новых случаев в стране. Одним из источников успешной борьбы с эпидемией в Южной Корее можно считать практику детального отслеживания контактов лиц, у которых был подтвержден диагноз. Процесс эпидемиологического расследования включает четыре стадии (Korea Centers for Disease Control and Prevention, 2020): установление маршрута (мест возможного контакта); оценка степени риска (возможности передачи вируса); классификация контактов (близкие и случайные); отработка контактов (информирование о возможности заражения). Для установления маршрутов пациента используются субъективные (результаты опроса самого пациента и его семьи) и объективные данные (записи об обращениях в медицинские организации и аптеки, данные геолокации телефона, данные об использовании банковских карт, материалы видеонаблюдения). Все данные собираются за период, начиная со дня перед появлением симптомов и заканчивая моментом постановки диагноза. Сбор данных осуществляется при поддержке местных органов власти и иных уполномоченных служб. При оценке степени риска учитываются возможные пути передачи заболевания, характеристики пациента (например, ношение маски и перчаток) и характеристики среды. Исходя из степени риска контакты подразделяются на близкие и случайные. Случайным контактам предписывается наблюдение за состоянием здоровья, близким — самоизоляция в сочетании с наблюдением за состоянием здоровья. В европейских странах используется более либеральный подход к отслеживанию контактов. В отличие от Южной Кореи, где идет автоматизированный сбор данных о геолокации конкретных пациентов, в европейских странах предлагается использовать мобильное приложение на основе технологии Bluetooth. Данная программа в добровольном и анонимном порядке собирает данные о физических контактах владельца телефона с другими пользователями. С учетом данного опыта для нейтрализации последствий нынешней эпидемии, а также возможных эпидемий в будущем в национальный проект в области здравоохранения может быть внесено мероприятие по разработке и внедрению мобильного приложения для анонимного отслеживания контактов лиц — пользователей данной программы на основе технологии Bluetooth. В случае, если один из пользователей данного приложения заболевает, в программе ставится соответствующая отметка, а все лица, ранее контактировавшие с ним, получают уведомление. Для стимулирования пользования указанным приложением можно отменить необходимость заказывать электронный пропуск для лиц, которые установили данную программу. Одним из факторов успеха борьбы с эпидемией в Южной Корее мог стать использованный там подход к организации тестирования. Использовались дорожные офисы сдачи анализов, организованные по принципу ресторанов для автомобилистов, и временные пункты приема, размещаемые рядом с вновь выявленными очагами инфекции (Yoon, Martin, 2020). В настоящий момент дорожные офисы применяются также в Великобритании3, США4, Германии5 и ОАЭ6. Такая организация тестирования не только позволяет расширить его охват, но и снижает риски для медицинского персонала, не участвующего непосредственно в тестировании, а также для других лиц, с которыми заболевшие могут вступить в контакт. С учетом передового мирового опыта в будущем в России имеет смысл предусмотреть возможность организации мобильных пунктов для проведения тестирования. Другим важным фактором успеха борьбы с эпидемией в Южной Корее могла стать изоляция зараженных и возможно зараженных лиц. Обязанности по информированию контактных лиц о необходимости самоизоляции и по контролю ее соблюдения несут местные органы власти7. Кроме того, лица, пребывающие в обязательной самоизоляции, получают от местных органов власти набор продуктов питания и санитарных средств8. С учетом этого в национальный проект в области здравоохранения могут быть включены мероприятия по предоставлению помощи для лиц, находящихся на домашнем карантине, включая организацию поставок продуктов питания, необходимых лекарственных препаратов, выноса бытового мусора (силами управляющей компании) и т. д. Для уточнения актуальных потребностей людей, находящихся на обязательной самоизоляции по предписанию санитарного врача, можно провести отдельное социологическое исследование. Одним из факторов успешного противодействия эпидемии в Южной Корее могла стать госпитализация всех выявленных больных. Пациенты с температурой выше 37,8, затрудненным дыханием или старше 50 лет рассматриваются как тяжелые случаи и направляются в больницы. Легкие и бессимптомные пациенты госпитализируются в загородные дома отдыха, предоставленные крупнейшими корейскими компаниями (при отсутствии мест допускается временное лечение на дому с перемещением в специализированное учреждение при появлении места). Такая система госпитализации решает сразу три задачи: предотвращает возможные нарушения карантина заболевшими лицами; смягчает нагрузку на больницы, сохраняя доступность госпитализации для наиболее тяжелых больных; а также предоставляет поддержку одной из наиболее пострадавших отраслей экономики — гостиничному бизнесу. С учетом этого мы предлагаем осуществлять добровольную госпитализацию всех заболевших, включая больных без симптомов и в легкой форме. Для таких больных можно использовать мощности гостиниц и домов отдыха для добровольной госпитализации с последующим переводом в специализированные стационары в случае осложнения заболевания. При этом для повышения готовности системы здравоохранения к возможным эпидемиям мы предлагаем предусмотреть в рамках национального проекта «Здравоохранение» мероприятия по объединению городских больниц малой мощности в многопрофильные хорошо оснащенные центры, обладающие современным оборудованием, а также штатом квалифицированных врачей по разным специальностям. Это даст возможность быстро мобилизовать ресурсы, перепрофилировав отделения в условиях эпидемии, как это было сделано в Москве, где в настоящий момент для оказания помощи больным коронавирусом может быть мобилизовано до 80 тыс. коек9. Данный подход представляется более перспективным по сравнению с простым увеличением коечного фонда, невостребованного большую часть времени. Как показывает опыт Южной Кореи, эффективное противодействие инфекции с использованием части указанных мер позволяет приостанавливать деятельность только тех организаций, которые не могут обеспечить соблюдение утвержденных санитарных правил; все другие организации могут продолжать работу. Это в существенной степени поможет смягчить негативное воздействие противоэпидемических мероприятий на экономику. Развитие телемедицинских технологийЭпидемия коронавируса и связанные с ней ограничения на работу медицинских организаций способствовали развитию удаленных форм оказания медицинской помощи. За первые полтора месяца чрезвычайной ситуации сервисы в США зафиксировали рост спроса на телемедицинские консультации на 683% для экстренной медицинской помощи и 4345% — для плановых обращений (Devin et al., 2020). В российском федеральном телемедицинском проекте «Доктор рядом» число обращений за аналогичный период достигло 2 тыс. в день, что в 12 раз превышает средний уровень спроса до эпидемии10. Переход на удаленные консультации в период эпидемии — важный, но не единственный пример применения телемедицинских технологий для повышения доступности медицинской помощи. Даже в условиях штатной работы системы здравоохранения удаленное консультирование позволяет значительно улучшить доступность медицинской помощи для наиболее уязвимых категорий населения, испытывающих трудности при обращении за медицинской помощью: инвалидов, лиц пожилого возраста, жителей сельской местности и т. д. Сокращение временных и денежных затрат, сопряженных с посещением врача, повышает приверженность лечению и сокращает общие потери экономики от временной нетрудоспособности. В России как пациенты, так и медицинский персонал готовы к переводу обращений в удаленную форму. Опрос НИУ ВШЭ показал, что 81,3% пациентов готовы обращаться за удаленными консультациями к лечащему врачу, 80,5% — к незнакомым врачам для получения второго мнения. Среди врачей готовность к ведению своих хронических больных составила 77,4%, новых больных с использованием только представленных документов — 46,2%11. Тем не менее расширению удаленных консультаций мешает большое число нормативно-правовых барьеров и отсутствие необходимой инфраструктуры в государственной системе здравоохранения. Действующее законодательство накладывает следующие ограничения на применение телемедицинских технологий для консультаций пациента12:
Кроме того, неясно, обладают ли медицинские организации правом оказывать услуги с применением телемедицинских технологий по профилям, порядки оказания медицинской помощи для которых не предусматривают такой возможности или ограничивают сферу их применения. Несмотря на наличие жесткого требования использовать единую систему идентификации и аутентификации пользователей, государство фактически отказалось от создания специализированной платформы для удаленных консультаций. Национальный проект «Здравоохранение» зафиксировал приоритет развития телемедицинских связей между медицинскими организациями в целях получения консультаций национальных медицинских исследовательских центров и ведущих организаций субъектов РФ13. Создание ИТ-инфраструктуры для взаимодействия врача и пациента действующими государственными программами не предусматривается. Разработка приложения для удаленных консультаций и его внедрение в медицинских организациях, участвующих в реализации программы государственных гарантий, выступает необходимым условием массового применения телемедицинских технологий. На следующих этапах можно уточнить перечень услуг, которые разрешено оказывать в удаленном режиме, с внесением необходимых изменений в порядки оказания медицинской помощи (включая отдельные случаи постановки диагноза и назначения лечения), определить минимальные требования к объемам оказания таких услуг и размеру их оплаты, смягчить требования к месту их оказания. Стимулирование спроса на лекарственные препараты и здоровое питаниеВ настоящее время понятно, что мировая экономика вошла в фазу торможения, которое может вскоре перерасти в полномасштабную рецессию. Россия, в отличие от большинства стран мира, сегодня обладает большим потенциалом для антикризисной бюджетной и макроэкономической политики. Это возможно благодаря проведению ответственной бюджетной политики в докризисный период, низкому государственному долгу, значительным золотовалютным резервам и высоким реальным процентным ставкам. В такой ситуации в России уже начали внедряться антикризисные меры. В будущем они могут включать мероприятия по развитию здравоохранения и социальной защиты. Фармацевтическая промышленность и производство продуктов питания традиционно считаются контрциклическими отраслями, которые в меньшей степени подвержены циклическим спадам. В отличие от большинства других сфер деятельности производители лекарств и продуктов питания склонны инвестировать в расширение выпуска даже в условиях кризиса, поскольку спрос на их продукцию менее чувствителен к падению доходов населения. Кроме того, у бюджетных расходов на здравоохранение в России второй по величине фискальный мультипликатор после расходов на дорожное строительство. Согласно данным А. Кудрина и А. Кнобеля (Kudrin, Knobel, 2018), величина фискального мультипликатора для здравоохранения составляет 1,25, то есть увеличение бюджетных расходов на 1% ВВП ведет к росту ВВП на 1,25%. Это делает расходы на здравоохранение одним из наиболее предпочтительных направлений бюджетного стимулирования экономики в условиях спада. Дополнительные расходы на развитие здравоохранения и здорового образа жизни не только позволяют стимулировать производство и инвестиции в период кризиса, но и идут в русле давно назревших позитивных институциональных реформ. Поскольку эти меры предполагается вводить не на временной, а на постоянной основе, их стимулирующий эффект для производителей и инвесторов усиливается благодаря долгосрочному горизонту поддержания спроса. Кроме того, в условиях кризиса важно, что они могут встретить поддержку широких слоев общества. Поэтому для совершенствования национального проекта в сфере здравоохранения мы предлагаем ввести субсидируемое амбулаторное лекарственное обеспечение. С нашей точки зрения такая модель должна характеризоваться:
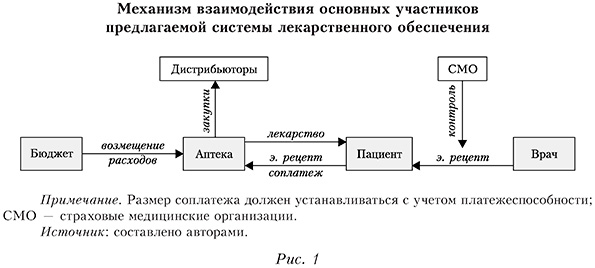
Концепция данной модели отражена на рисунке 1, а ее более подробное описание представлено в наших работах (Назаров, Авксентьев, 2017; Авксентьев, Назаров, 2019).
Внедрение предлагаемой модели лекарственного обеспечения позволит повысить доступность лекарств для населения, снизит неравенство в качестве и доступности лечения, сократит потребность в дорогостоящей стационарной помощи, а также будет способствовать развитию отечественной фармацевтической промышленности, что крайне важно в условиях экономического спада. Для стимулирования спроса в рамках одного из национальных проектов также целесообразно предусмотреть целевые потребительские субсидии нуждающимся категориям населения на приобретение продуктов питания. При этом имеет смысл ограничить перечень продуктов, которые можно приобрести за данные средства, исключив товары, содержащие избыточный уровень потенциально опасных нутриентов (например, соли, сахара, жиров). Можно также установить минимальные требования по содержанию полезных элементов — например, клетчатки или «длинных» углеводов. Техническая реализация данной меры возможна на основе существующих систем процессинга электронных сертификатов, позволяющих ограничивать виды продукции, которые можно приобрести за счет целевой субсидии. Похожая система, например, функционирует в Москве14 . Внедрение предложенной меры обеспечивает несколько результатов:
Дополнительные государственные расходы на программы льготного амбулаторного лекарственного обеспечения составят примерно 0,5% ВВП в год, а на программы адресного субсидирования здоровых продуктов питания — примерно 0,3% ВВП. Поддержка медицинских организаций: формирование тарифов на оказание медицинской помощи на основе клинических рекомендацийПомимо снижения спроса, вызванного торможением экономики вследствие распространения коронавируса и принятия жестких ограничительных мер, пострадало также и предложение медицинских услуг. Значительная часть плановой помощи была отложена до момента выхода из острой фазы эпидемии, что снизило доходы ряда медицинских организаций. В Указе № 204 была поставлена задача использовать клинические рекомендации для формирования тарифов на оплату медицинской помощи. До настоящего времени данная задача решалась только в части финансирования схем лекарственной терапии, применяемых в условиях стационара для лечения солидных злокачественных новообразований. На данные цели в 2019 г. было выделено 70 млрд руб., в 2020 г. — 120 млрд руб., а начиная со следующего года будет выделяться по 140 млрд руб. ежегодно. По остальным заболеваниям и состояниям, а также по иным видам расходов соответствующие мероприятия пока не проводятся, что обусловливает возникновение рисков при оказании соответствующих видов помощи, особенно дорогостоящих. Схемы лекарственной терапии, оплата которых осуществляется за счет выделенных ранее средств, напрямую предусмотрены отечественными клиническими рекомендациями, недавно разработанными с учетом новых требований к их составлению: каждый тезис-рекомендация сегодня должен сопровождаться ссылкой на источник данных, а также указанием на уровень достоверности доказательств и уровень убедительности рекомендаций. При наличии нескольких клинических рекомендаций, разработанных различными профессиональными сообществами, они должны быть согласованы друг с другом до утверждения на научно-практическом совете Минздрава России. На сегодняшний день большая часть разработанных клинических рекомендаций относятся к онкологическим заболеваниям, однако к 31 декабря 2021 г. они должны быть разработаны и утверждены для болезней с высоким уровнем заболеваемости, инвалидизации или смертности населения, а также для всех социально значимых и орфанных болезней15. С нашей точки зрения, после выхода из острой фазы эпидемии в национальный проект в области здравоохранения необходимо заложить дополнительное финансирование на оплату медицинской помощи больным в соответствии с разработанными клиническими рекомендациями. Кроме того, можно включить в состав учитываемых на основе клинических рекомендаций расходов не только затраты на лекарственную терапию, но и на приобретение (амортизацию) медицинского оборудования, которое необходимо для качественного оказания медицинской помощи в соответствии с современными подходами к лечению, прописанными в клинических рекомендациях. Реализация данных мер не только позволит повысить качество лечения в медицинских организациях, оказывающих помощь в системе ОМС, но и будет способствовать привлечению частных инвестиций в систему здравоохранения, которая станет обеспечивать привлекательные условия для работы медицинских организаций всех форм собственности. Стоимость приведения тарифов в соответствие с клиническими рекомендациями оценить достаточно сложно, однако по грубым расчетам на полное решение данной задачи необходимо около 1% ВВП. Однако реализация данной меры может проводиться постепенно: например, по группам заболеваний и состояний, как это уже было сделано для солидных злокачественных новообразований, что во много раз снизит потребность в дополнительном финансировании в случае обострения проблемы дефицита федерального бюджета. На первом шаге, например, можно сосредоточить усилия на онкогематологических заболеваниях (дополнительное финансирование составит менее 100 млрд руб. в год). Усиление защиты прав пациентов путем развития страховых принципов в отечественном здравоохраненииВ Указе № 204 была поставлена задача сформировать систему защиты прав пациентов. На сегодняшний момент ее решение сведено к информированию граждан об их правах на получение бесплатной медицинской помощи, а также к внесению изменений в законодательство РФ об ОМС, направленных на защиту прав пациентов. Исходя из текста паспорта национального проекта, данные изменения заключаются в открытии страховыми медицинскими организациями офисов (представительств) по защите прав застрахованных в субъектах РФ с предоставлением права организации и проведения контрольноэкспертных мероприятий экстратерриториально, в том числе с применением процедуры медиации (внесудебному урегулированию) при нарушении прав застрахованных лиц16. Для более эффективного решения задачи, с нашей точки зрения, необходимо создать для страховых медицинских организаций (СМО) реальные стимулы к осуществлению защиты прав пациентов. Такие стимулы могут быть созданы путем усиления конкуренции за пациента за счет расширения полномочий по организации медицинской помощи для застрахованного населения (для дифференциации страхового продукта), а также передачи СМО части финансовой ответственности за реализацию программы обязательного медицинского страхования (для усиления финансовых стимулов). Обладая дополнительной финансовой мотивацией, СМО будут способствовать улучшению качества медицинской помощи и сокращению неэффективных трат, повышению удовлетворенности населения путем:
Преимущества предлагаемого подхода можно проиллюстрировать на основе международного опыта. Например, начиная с 1980-х годов ожидаемая продолжительность жизни населения в развитых странах со страховой моделью здравоохранения в среднем на полгода превышает показатели стран с бюджетной моделью (Zee, Kroneman, 2007). Различия имеются и по менее агрегированным показателям здоровья: например, в постсоциалистических странах со страховой моделью в среднем ниже показатели смертности по сравнению со странами с бюджетной моделью (Шейман, Терентьева, 2015):
В постсоциалистических странах страховая модель также показывает лучшие результаты по сравнению с бюджетной по большинству критериев структурной эффективности (Шейман, Терентьева, 2015):
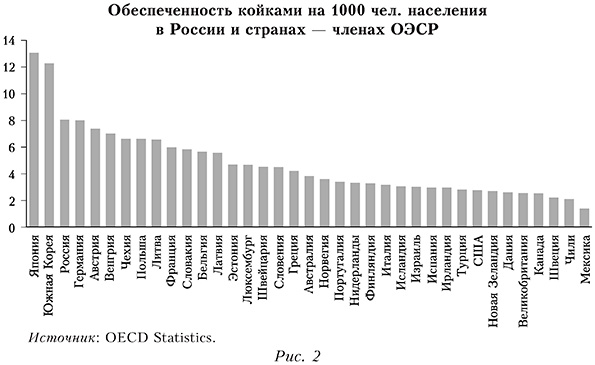
Отдельным преимуществом предлагаемой модели может оказаться тот факт, что в странах с такой моделью (Япония, Южная Корея, Германия, Австрия; рис. 2) выше обеспеченность койками по сравнению с другими странами. Это может быть результатом более высокой степени конкуренции между различными участниками здравоохранения или отсутствия единого центрального планировщика мощностей. В любом случае, как показала недавняя практика, избыточные мощности крайне актуальны в период эпидемии.
Учитывая, что расширение страховых принципов в отечественном здравоохранении в соответствии с приведенными выше подходами одномоментно осуществить невозможно в силу неготовности основных участников, имеет смысл протестировать ее в ходе пилотных проектов в нескольких субъектах РФ. Для этого в рамках национального проекта «Здравоохранение» можно предусмотреть проведение пилотного проекта по развитию страховых принципов в системе ОМС, направленного на повышение доступности и качества медицинских услуг. Пандемия, вызванная вирусом SARS-CoV-2, уже оказала очень сильное влияние на многие аспекты жизни во всем мире. Для преодоления последствий ее распространения государствам в ближайшем будущем придется принимать активные меры, направленные на нормализацию общественной жизни. При этом негативный эффект от эпидемии, по всей видимости, будет наблюдаться достаточно долго, поэтому принимаемые меры должны будут носить как минимум средне- или долгосрочный характер. В России, с нашей точки зрения, было бы логично максимально включить антикризисные меры в национальные проекты, реализуемые для достижения целей и решения задач, поставленных Указом № 204. В ряде случаев такие меры могут способствовать более быстрому и полному достижению поставленных целей. Развитие телемедицинских консультаций по модели «врач — пациент» позволит ускорить внедрение инновационных медицинских технологий, включая систему ранней диагностики и дистанционный мониторинг состояния здоровья пациентов (задача поставлена в Указе № 204). Данная область применения телемедицины выглядит не менее перспективно по сравнению с использованием модели «врач—врач», которая в настоящее время реализуется в рамках национального проекта. Расширение гарантий доступности лекарственного обеспечения для населения может способствовать снижению смертности, причем в первую очередь — от сердечно-сосудистых заболеваний, что относится к числу ключевых целей национального проекта в области здравоохранения. В свою очередь, сердечно-сосудистые заболевания вносят наибольший отрицательный вклад в продолжительность жизни, соответственно, достижение цели по снижению сердечно-сосудистой смертности будет в значительной степени способствовать достижению национальной цели по увеличению продолжительности жизни до 78 лет. Предоставление целевых потребительских субсидий нуждающимся категориям населения на приобретение здоровых продуктов питания позволит сформировать систему мотивации граждан к здоровому образу жизни, включая здоровое питание и отказ от вредных привычек (задача поставлена в Указе № 204). Таким образом можно снизить смертность, в том числе из-за сердечно-сосудистых заболеваний, поскольку именно нуждающиеся потребляют наименее здоровую пищу, которая ассоциирована с развитием хронических заболеваний сердца и сосудов. Данный инструмент также должен способствовать достижению национальной цели по снижению уровня бедности в два раза. Поддержка медицинских организаций путем формирования тарифов на оказание медицинской помощи на основе клинических рекомендаций позволит решить одноименную задачу, поставленную в Указе № 204, которая до настоящего момента решается только в части оплаты лекарственной терапии при солидных злокачественных новообразованиях. Постепенное расширение полномочий и ответственности страховых медицинских организаций за счет развития конкуренции между ними позволит повысить нацеленность страховщиков на решение проблем пациента. Следовательно, внедрение такой модели, первоначально в рамках нескольких региональных пилотных проектов, позволит начать выстраивать реальную систему защиты прав пациентов, то есть решить задачу, поставленную в Указе № 204. Предложенные противоэпидемические мероприятия (создание приложения для отслеживания контактов, организация мобильного тестирования, организация бытовой помощи лицам, находящимся на самоизоляции, возможность мобилизации мощностей гостиниц для госпитализации легких больных, планирование мощностей стационаров с учетом возможности их быстрого перепрофилирования) можно объединить в рамках нового федерального проекта, входящего в состав национального проекта в области здравоохранения. Статья подготовлена в рамках научно-исследовательской работы государственного задания РАНХиГС. Авторы благодарят М. Э. Дмитриева за ценные советы и помощь в подготовке публикации. 1 Указ от 7 мая 2018 г. «О национальных целях и стратегических задачах развития Российской Федерации на период до 2024 года» (далее — Указ № 204). 2 https: m.koreatimes.co.kr pages article.asp?newsIdx=285870 3 https: www.businessinsider.com coronavirus-covid-19-uk-introduces-drive-thru-virus-test-centres-2020-З 4 https: www.businessinsider.com drive-through-coronavirus-tests-states-2020-3 5 https: www.euronews.com 2020 03 27 germany-increases-its-covid-19-tests-to-500-000-per-week 6 https: edition.cnn.com world live-news coronavirus-pandemic-03-31-20 h_c9b8259bl 05b4f26a4ade9fb61b954ce 7 https: www.cdc.go.kr board board.es?mid=a30402000000&bid=0030 9 https: www.bbc.com russian features-52288838 10 https: medvestnik.ru content news Telemedicinskii-proekt-Doktor-ryadom-i-VEB-RF-dostig-dvuh-tysyach-obrashenii-v-sutki.html 11 https: www.hse.ru expertise news 210452139.html 12 Федеральный закон от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации». 13 Паспорт национального проекта «Здравоохранение». Утв. президиумом Совета при Президенте Российской Федерации по стратегическому развитию и национальным проектам (протокол от 24 декабря 2018 г. № 16). 14 Постановление Правительства Москвы от 2 апреля 2013 г. № 185-ПП «О порядке и условиях оказания в городе Москве адресной продовольственной помощи гражданам, находящимся в трудной жизненной ситуации, с использованием электронного социального сертификата» (в ред. от 04.10.2016). 15 Федеральный закон от 25 декабря 2018 г. № 489-ФЗ «О внесении изменений в статью 40 Федерального закона „Об обязательном медицинском страховании в Российской Федерации" и Федеральный закон „Об основах охраны здоровья граждан в Российской Федерации» по вопросам клинических рекомендаций"». 16 Паспорт национального проекта «Здравоохранение». Утв. президиумом Совета при Президенте Российской Федерации по стратегическому развитию и национальным проектам (протокол от 24 декабря 2018 г. № 16). Список литературы / ReferencesАвксентьев Н. А., Назаров В. С. (2019). Лекарственное обеспечение в России: состояние и перспективы Экономическое развитие России. Т. 26. № И. С. 63 — 67. [Avksentev N. A., Nazarov V. S. (2019). Provision of pharmaceuticals in Russia: Current situation and prospects for the future. Russian Economic Developments, Vol. 26, No. 11, pp. 63 — 67. (In Russian).] Назаров В. С., Авксентьев Н. А. (2017). Российское здравоохранение: проблемы и перспективы Финансовый журнал. № 4. С. 9—23. [Nazarov V. S., AvxentyevN. А. (2017). Healthcare in Russia: Problems and perspectives. Financial Journal, No. 4, pp. 9—23. (In Russian).] Шейман И., Терентьева С. (2015). Международное сравнение эффективности бюджетной и страховой моделей финансирования здравоохранения Экономическая политика. Т. 10, № 6. С. 171 — 193. [Sheiman I., Terentyeva S. (2015). International comparison of the effectiveness of budget and insurance models of healthcare financing. Ekonomicheskaya Politika, Vol. 10, No. 6, pp. 171 — 193. (In Russian).] https: doi.org 10.18288 1994-5124-2015-6-10 Devin М. М., Chen J., Chunara R., Testa P. A., Nov O. (2020). COVID-19 transforms health care through telemedicine: Evidence from the field. Journal of the American Medical Informatics Association, ocaa072. https: doi.org 10.1093 jamia ocaa072 Korea Centers for Disease Control and Prevention (2020). Contact transmission of COVID-19 in South Korea: Novel investigation techniques for tracing contacts. Osong Public Health and Research Perspectives, Vol. 11, No. 1, pp. 60 — 63. https: doi.org 10.24171 j.phrp.2020.11.1.09 Kudrin A., Knobel A. (2018). Russian budget structure efficiency: Empirical study. Russian Journal of Economics, Vol. 4, No. 3, pp. 197—214. https: doi.org 10.3897 j.ruje.4.30163 Yoon D., Martin T. W. (2020). How South Korea put into place the world’s most aggressive coronavirus test program. The Wall Street Journal, March 16. Zee J., Kroneman M. (2007). Bismarck or Beveridge: A beauty contest between dinosaurs. ВМС Health Services Research, Vol. 7, Article 94. https: doi.org 10.1186 1472-6963-7-94 |
Популярные книги и учебники
- Экономикс - Макконнелл К.Р., Брю С.Л. - Учебник
- Бухгалтерский учет - Кондраков Н.П. - Учебник
- Капитал - Карл Маркс
- Курс микроэкономики - Нуреев Р. М. - Учебник
- Макроэкономика - Агапова Т.А. - Учебник
- Экономика предприятия - Горфинкель В.Я. - Учебник
- Финансовый менеджмент: теория и практика - Ковалев В.В. - Учебник
- Комплексный экономический анализ хозяйственной деятельности - Алексеева А.И. - Учебник
- Теория анализа хозяйственной деятельности - Савицкая Г.В. - Учебник
- Деньги, кредит, банки - Лаврушин О.И. - Экспресс-курс
Новые книги и журналы
Популярные лекции
- Шпаргалки по бухгалтерскому учету
- Шпаргалки по экономике предприятия
- Аудиолекции по экономике
- Шпаргалки по финансовому менеджменту
- Шпаргалки по мировой экономике
- Шпаргалки по аудиту
- Микроэкономика - Лекции - Тигова Т. Н.
- Шпаргалки: Финансы. Деньги. Кредит
- Шпаргалки по финансам
- Шпаргалки по анализу финансовой отчетности
- Шпаргалки по финансам и кредиту
- Шпаргалки по ценообразованию
- 50 лекций по микроэкономике - Тарасевич Л.С. - Учебное пособие
Популярные рефераты
- Коллективизация в СССР: причины, методы проведения, итоги
- Макроэкономическая политика: основные модели
- Краткосрочная финансовая политика предприятия
- Марксизм как научная теория. Условия возникновения марксизма. К. Маркс о судьбах капитализма
- История развития кредитной системы в России
- Коммерческие банки и их функции
- Лизинг
- Малые предприятия
- Классификация счетов по экономическому содержанию
- Кризис отечественной экономики
- История развития банковской системы в России
- Маржинализм и теория предельной полезности
- Кризис финансовой системы стран Азии и его влияние на Россию
- Иностранные инвестиции
- Безработица в России
- Источники формирования оборотных средств в условиях рынка